晚饭后,家住成都的陈阿姨坐在沙发上,一边按着小腿,一边忍不住叹气。
“怎么又肿了啊……最近尿也少了,睡觉腿都酸得不行。”
她患有慢性肾病多年,饮食也一直很注意,尤其是盐控制得很严,可情况却并未好转。她甚至怀疑,是不是药效不够了。
可医生一句话,让她瞬间愣住了:“不是盐的问题,而是你炒菜时常放的那两种调料,比盐还要‘伤肾’!”

调料还能比盐更伤肾?很多人从未听说过。
事实上,很多调料中隐藏着“高钠、高磷、高钾”的危机,对于本就脆弱的肾脏来说,无异于雪上加霜。尤其是某两种调料,已被多项研究指出对肾功能有长期不良影响。
它们是哪两种?为何如此危险?有没有替代方案?

答案就在下文,尤其是第二点,你很可能每天都在用。
鸡精和味精,到底对肾有多大影响?
我们习惯在炒菜时放点鸡精、味精提鲜,但这两个调料隐藏的“钠”和“谷氨酸钠”含量,其实远远超出普通人认知。
鸡精看似“升级版味精”,其实含有约30%-40%的味精成分,加上盐、糖、香料、核苷酸等综合调味料,钠含量极高,长期使用容易加重肾脏排钠负担。
一份《中国调味品成分白皮书》数据显示:
每100克鸡精含钠量高达6700毫克,是普通食盐的80%左右。

而味精的成分主要是谷氨酸钠,虽然本身钠含量相对鸡精略低,但其代谢产物对肾小球滤过功能有抑制作用。
中国科学院一项动物实验研究指出:
长期高剂量摄入味精的小鼠,出现肾小球结构受损、肾小管变性等病理改变。
对慢性肾病患者而言,肾功能本已打折,再承受这类调料的“隐形负担”,无疑是加速恶化。
而且,这类调味料通常在高温下烹饪,还容易产生一定量的杂环胺、丙烯酰胺等有害物质,进一步影响肾脏排毒功能。

坚持每天用“鸡精+味精”,3个月后身体可能出现这3种变化
第一种:浮肿加重,尿量减少
肾脏对钠离子的代谢能力减退,致使体内钠水潴留。由此,下肢、脚踝乃至眼睑均出现显著浮肿。早上醒来发现眼睛肿,晚上腿肿,往往就是肾脏“抗议”的信号。
第二种:肌酐升高,肾功能下降
长期高钠饮食,易致血压攀升、肾小球压力骤增。长此以往,会引发肾小球硬化,致使滤过率下降。肌酐值升高是慢性肾功能恶化的重要指标之一。
有研究显示,高钠饮食人群的肾功能恶化速度是普通人的1.8倍。
第三种:疲倦乏力,贫血加重
肾脏堪称人体的“净化大师”,除具备排毒之能,还肩负着分泌促红细胞生成素(EPO)的重任,助力人体高效造血。
肾功能下降后,EPO分泌减少,容易引起肾性贫血,表现为乏力、头晕、心悸等。
很多中老年人会误以为是“老了正常”,实则是肾脏在“悄悄求救”。
建议这样做,这3招帮助改善肾脏饮食负担
1.减少调味品数量,“能少放就少放”:
最直接的方法就是减少高钠调味料的使用。炒菜时尽量选择天然食材提鲜:洋葱、番茄、香菇、虾皮等都能带来自然鲜味。

2.改用“钠含量低”的调料替代品:
比如:酱油改为低钠酱油(钠含量可减少30%-50%)高汤替代鸡精:自己炖煮的鸡汤、排骨汤冷藏后去除脂肪,可作为低钠高鲜的天然调料。柠檬汁、陈醋等酸味调料帮助降低对盐的依赖,提升菜肴风味。
3.定期检查肾功能,尽早发现问题:
对于有高血压、糖尿病、痛风史的人群,建议每半年做一次肾功能检查,包括尿常规、肌酐、尿素氮、尿蛋白等。

有人年轻时总觉得身体没啥毛病,熬夜、吃烧烤、饮料不离手,肾脏也好像从没出过问题。但很多人不知道的是,肾病往往是“沉默”的,一开始它啥也不说,也不闹腾,等察觉时,可能已经是晚期。医生看多了类似的病例,也只能叹口气:太多人是因为忽视小毛病,才把肾拖坏了,最后拖成了尿毒症。
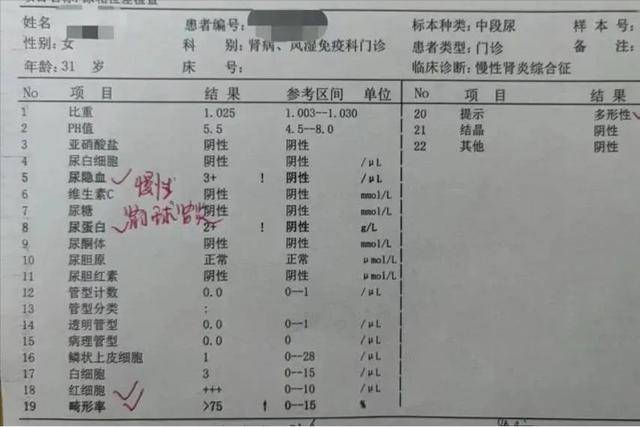
其实,很多人本可以早点发现苗头,早点阻止悲剧发生。关键就差那一步:定期去查个尿常规。是的,就是这么简单的一步。但偏偏就有不少人嫌麻烦、不当回事,错过了拯救自己肾脏的机会。尿常规里两个特别关键的指标——尿蛋白和尿隐血,它们的异常,常常是肾脏问题的“前哨信号”。
尿蛋白这个东西,平时应该是不会出现在尿液里的,或者说,即使有,也只是少量。但一旦它开始“漏”出来,说明肾小球这个“筛子”出问题了。正常的肾小球像一个细密的过滤网,能让废物排出去,但蛋白质这种有用的成分它会“挡住”。

如果筛网坏了,蛋白就被漏出去,那就是蛋白尿。有研究显示,尿蛋白轻度升高的人群,未来几年发展成慢性肾病的几率,是正常人群的3到5倍。而持续性的蛋白尿,几乎是慢性肾病的“标志性症状”。
说到尿隐血,很多人一听这个词就发怵。其实它的意思很简单,就是尿液里有红细胞,但肉眼看不出来。别以为这不是事,其实它和肾小管、肾小球的损伤关系密切,甚至是肾小球肾炎的早期信号。
有数据显示,大约有20%的尿隐血人群在几年后被确诊为肾脏病。这可不是个小概率的事,只是大多数人根本没做检查,自然也不知道自己身体已经开始“亮红灯”了。
令人头疼的是,肾病一开始真的没啥症状,不痛也不痒,也不发烧感冒。最多就是有时候觉得有点乏力,或者早上眼皮有点肿。这种时候,绝大多数人要么以为是没睡好,要么觉得是小感冒的前奏,根本不会想到是肾出了问题。
而一旦到了尿毒症阶段,就不是简单补补觉、吃点药就能解决的了。血液透析、肾移植这些大招,花费不说,精神压力和生活影响更是压得人喘不过气。
每年因为尿毒症走进透析室的人不在少数。根据国家卫生健康委发布的数据,中国尿毒症患者已突破百万大关,而且呈逐年增长趋势。其中,大部分患者在确诊前,都从来没关注过尿常规,更别提早期发现病变。
反观那些定期体检、重视尿常规的群体,肾病能被早早揪出来,控制得好的人也不少。说明不是没法防,而是大家太习惯“无症状等于没病”的观念。
很多年轻人会觉得,尿毒症这种病离自己很远,反正自己还年轻,喝点奶茶、熬熬夜也没事。但肾病并不是老年病。现在临床上,不少三十出头的人就开始做透析,有的甚至不到二十岁。
其中不少人,早在几年前的体检中就已经出现蛋白尿、尿隐血这些异常指标,但因为觉得“反正也不疼”,就没再管了,结果几年下来,肾功能一点点被吞噬,连反应的机会都没有。
说到这里,大家可能也会问,那尿常规是不是每次都得查?其实没那么夸张,但一年查一次是最基本的,特别是那些有高血压、糖尿病、痛风、肥胖家族史的人群,更得注意。这些都是肾脏的“死敌”。
高血压会伤肾小动脉,糖尿病会搞坏肾小球的“毛细血管网”,痛风则因为尿酸升高,直接刺激肾脏组织。长期处于这种状态,肾脏迟早撑不住。
很多人以为肾病和喝水有关,或者和吃咸一点、辣一点有关。确实,饮食不当是一个因素,但它并不是唯一。真正起决定作用的,往往是这些慢性疾病背后的长期控制不到位。而尿常规,就是能帮助及时发现“控制不到位”的那扇窗。

此外,尿常规检查不贵也不复杂。一次只要十几块钱,十分钟就能搞定。而且抽点尿就能查出十几项指标,不止能看出肾病早期,还能顺便看看有没有泌尿系感染、糖尿病的倾向等问题。一份小小的化验单,能“说”的东西可不少,只看你愿不愿意听。
那些说“我不查是怕查出来”的想法,其实最要命。不查出来不等于没问题,反而是等问题变大时,所有的成本都翻倍,连最初的机会也一去不返。也许一年前,只是个轻度蛋白尿,控制得当就能完全恢复。但等到肾小球硬化、肾小管萎缩,连医生也束手无策了。
有不少病人直到出现眼睑浮肿、下肢水肿才来就医,这时候往往已经是肾功能中度到重度受损。其实在尿常规中,微量白蛋白、红细胞形态等早期指标都能提供有力线索。
但普通人往往不知道这些信号,更不会主动去看报告细节。如果每个人都能学会基本的判断,比如看到尿蛋白(+)、尿隐血(+)时,就立刻重视,那很多问题真的能在早期解决。
从医生的角度来看,这一步真的不难。要命的是大家不愿跨出这一步。有人说体检麻烦,其实现在很多单位每年都有组织;有人嫌贵,那十几块钱能省命的钱不值?也有人觉得查出来就要吃药,其实早期干预很多时候连药都不需要,只要生活方式调整就能搞定。

不少研究也支持这一观点。国内一项涉及4万多人的流行病学调查发现,初查时有蛋白尿阳性的人群中,后续五年发展为慢性肾病的比例高达37.4%,而尿蛋白阴性者发展比例不足8%。这组数据说明,尿蛋白是个非常重要的预警信号,值得认真对待。
那是不是所有尿蛋白和尿隐血都是肾病?也不一定。比如剧烈运动、发热、感染、女性经期等也可能导致暂时性的蛋白尿或隐血。但这类情况会很快恢复,关键看是否持续。如果几次尿常规都出现异常,那就不是“偶发”能解释的,得进一步检查。肾功能、肾小球滤过率、肾彩超都能提供更多线索。
肾脏这个器官很有“忍耐力”,它不吵不闹、不痛不痒,一直默默工作,直到有一天实在扛不住了,才会出现症状。这个时候,通常已经为时已晚。它不像心脏出问题会胸痛,胃出问题会反酸胀气,肾出问题初期,几乎无声无息,只有那一份不起眼的尿检,才是它的“求救信号”。
从健康角度看,别等身体给你“强提醒”,才后悔没早早行动。与其在透析室里感叹“要是早点检查就好了”,不如现在就把这件事放在心上。一年一次,十几分钟,一份化验单,也许就能为自己的肾脏赢得十年健康。

现在医学很发达了,信息也到处都是,但越是这样,越需要人们有自己的判断力,知道哪些检查真正有意义,哪些行为真正能帮到身体。尿常规,也许不是最炫酷的体检项目,但它可能是最容易被忽视、却最关键的一项。如果说有哪个检查真的能在无声中救命,那一定就是它。
每个人的身体都不是无坚不摧的,尤其是肾,脆弱得让人心疼。而最简单、最有效的防护手段,真的只是一件小事——定期查尿,早发现,早干预。别再拖了,这一步真的太重要。